糖尿病内科について
糖尿病内科とは糖尿病と主にその合併症(糖尿病性神経障害、糖尿病性網膜症、糖尿病性腎症、大血管症など)について診断や検査、治療を行う診療科目です。
当院では糖尿病専門医がその経験を活かし、患者さん個々に対し適切な医療のご提供を行っております。
糖尿病は大別すると1型糖尿病、2型糖尿病とに分けられますが、その他、薬剤や膵臓由来などによって発症した糖尿病なども含めた糖尿病全般の治療をおこなっております。
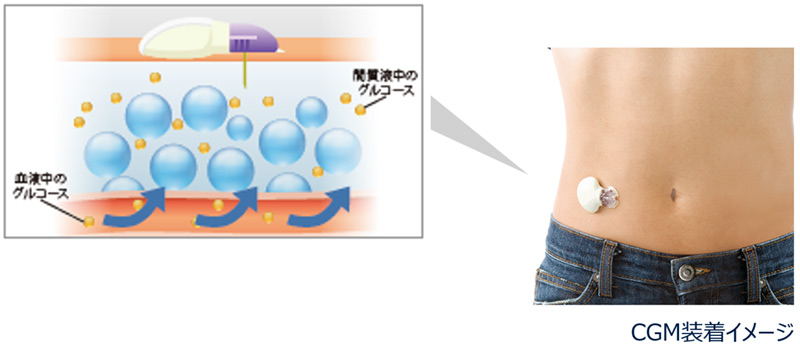
また、当院ではCGM・FGM(持続血糖測定装器)を導入しております。装着することによって、日々の血糖値の変化(血糖値スパイクなど)が確認でき、ご自身の治療方針の調整に役立てることもできます。
1~2週間装着し、血糖値の変動を確認できます

糖尿病とは
体の細胞は、血液中に含まれるブドウ糖(人体にとって欠かせないエネルギー源)を、膵臓から分泌されるインスリンによって血液中から細胞内に取り込み利用しています。インスリンの分泌が悪くなったり、インスリンの効きが悪くなったりすると、ブドウ糖が細胞内に取り込まれず、血液中にあふれ、高血糖となります。その状態が糖尿病です。
血糖値が高すぎると、のどが渇く、尿が多い、感染症にかかりやすい、傷が治りにくい、集中力の低下、疲労感といった様々な症状が現れます。また、高血糖の状態が長く続くと、いろいろな合併症やそのほかの病気になったり、重度の場合は昏睡状態(糖尿病ケトアシドーシス)に陥り生命に危険がおよんだりすることもあります。
糖尿病の分類
糖尿病は、1型糖尿病と2型糖尿病に大別されます。
1型糖尿病
自己免疫の異常により、インスリンを合成・分泌する膵臓のランゲルハンス島のβ細胞が壊され、膵臓からインスリンがほとんど分泌されなくなる病気です。また、HLA(人の免疫に関わる因子)などの遺伝因子に何らかの誘因・環境因子が加わって発症することもあります。1型糖尿病は発症や進行の経過によって以下の3つに分けられます。
緩徐進行1型糖尿病(膵島関連自己抗体100%陽性)
半年~数年かけて、すこしずつインスリン分泌が低下していくタイプです。
初めはインスリン注射を使わなくても血糖値をられるため見分けがつきにくいですが、後から実は緩徐進行1型糖尿病だったと判明するケースもあります。
検査時にこのタイプの可能性がある場合、内服薬は膵臓に負担をかけるため推奨されず、インスリン治療などで膵臓を保護する治療をすることが望ましいとされています。
急性発症1型糖尿病(膵島関連自己抗体90~95%陽性)
1型糖尿病で最もよくあるタイプです。症状発症から数ヶ月でインスリン依存の状態になります。発症後に、残っている自分のインスリンの効果が一時的に改善すること(ハネムーン期)があるケースもありますが、その後はインスリン治療がまた必要となります。血液検査で自己抗体を認めることが多いです。
劇症1型糖尿病(膵島関連自己抗体陰性)
急激に発症し、短期間(1週間前後)でインスリン依存状態に陥ってしまうタイプです。この場合、早急にインスリン補充をしなければ「糖尿病ケトアシドーシス(糖尿病の急性合併症)」となり、重い状態になり得るため、早期診断が重要です。発見時の血糖値は高いのですが、急激な発症のため、HbA1c(月単位で徐々に上昇する血糖の指標)は低めになる傾向があります。
2型糖尿病
インスリン分泌低下や、インスリンの働きを邪魔する物質の増加(インスリン抵抗性)によって、インスリン作用が低下し高血糖になるのが2型糖尿病です。肥満との関連が強く、過食、運動不足、不規則な生活習慣(ストレス)から糖尿病を発症する患者さんが年々増加しています。2型糖尿病の治療は食事療法、運動療法に薬物療法を組み合わせて行っていきます。
日本の統計上では2000万人が「糖尿病」または「糖尿病予備群(境界型)」と言われています。2008年から始まった特定健康診査(メタボ健診)をきっかけに生活習慣を改善することによって糖尿病予備軍は減少しており、日常生活をふり返り、改善することで2型糖尿病は予防することもできます。
糖尿病による合併症
糖尿病の血糖コントロールが悪く高血糖が続くことで、別の病気を発症することがあります。これを糖尿病合併症と言います。
高血糖とはそもそも「血液の中の糖が高い状態」であり、その悪影響は血管にあらわれてきます。高血糖が続くと、血管の内側にプラークという物質がたまり内腔が狭くなってきます。主な合併症は細い動脈が障害されて起きる「細小血管症」と太い動脈が障害されて起きる「大血管症」の2つに分けられます。
細小血管症(糖尿病性神経障害、糖尿病性網膜症、糖尿病性腎症)は合併症の中でもゆっくり進み、自覚症状に乏しく、進行してしまうと改善が困難です。大血管症(脳梗塞、心筋梗塞)はある日、突然発症し、重篤な後遺症が残る場合があり、どちらの合併症も注意が必要です。
糖尿病性神経障害
糖尿病によって、神経に栄養を運んでいる細い血管の血流が悪くなると、末梢神経障害が起きます。糖尿病による合併症の中でも、比較的早期に見られ、主な症状としては両手足のしびれや痛み、感覚鈍麻から擦り傷や刺し傷などに気がつかないこともあります。手足の知覚が鈍くなることが原因で熱さを感じにくく、火傷を負ったり、傷に気が付かず、その結果、感染が重症化したりすることもあるので十分な注意が必要です。この場合、ご自身の足に傷がないかどうかフットケアをするなど、日常の手入れの方法を相談していくことも大切になってきます。
他にも、こむら返りや、便通異常、発汗異常、立ち眩みなど、さまざまな自律神経障害の症状もあらわれます。
糖尿病性網膜症
網膜(眼の奥にある光を感じる場所)の細い血管が障害されることで糖尿病性網膜症が起きます。点状の小さい出血が起こり、その出血が増えると、徐々に視力が低下します。進行すると失明の危険も伴います。
糖尿病性網膜症は、国内でも失明原因の上位に位置し、早期に発見し、適切な治療を行うことがとても重要です。
糖尿病性腎症
高血糖によって、腎臓の糸球体(毛細血管の集まり)が障害され、腎臓のろ過機能が低下してしまうのが、糖尿病性腎症です。進行すると腎不全となり、体内で生じた老廃物(尿毒素)が排出できなくなってしまい、体調不良を起こします。最終的な治療は血液透析によって尿毒素を体内から人工的に取り除かなければならず、日常生活に大きな制限を伴います。
脳梗塞
脳に血液を運ぶ動脈にプラークや血栓が詰まり、血流が途絶えることで脳細胞が壊死していきます。障害される場所や広さによって麻痺などの神経症状が異なり、広範囲では寝たきりになることもあります。突然、寝たきりとなり、ご自身のライフプランが崩れることもある病気です。定期的に検査(脳へつながる頸動脈のエコーなど)をすることで予防やリスクの早期発見に役立てることができます。
心筋梗塞
心臓に酸素や栄養を運ぶ冠動脈が、高血糖により動脈硬化で狭くなり、そこに血栓が詰まることで発症します。心筋細胞の壊死が広範囲になると心臓のポンプ機能低下(心不全)や致死性不整脈が起こり致命傷になることがあります。カテーテル治療などで、一刻も早く血流を再開させる必要があります。冷や汗を伴うような胸部への強い痛み、圧迫感を自覚しますが、糖尿病性神経障害も進んでいると、痛みを伴わない無痛性心筋梗塞になる場合があります。糖尿病があると発症のリスクが高くなるので、定期的な心電図、心臓超音波検査が大切です。
糖尿病の症状
のどが渇く
糖尿病でのどが渇くのは何故?
糖尿病患者さんがのどの渇きを感じる主な理由は、高血糖(血糖値の上昇)に関連しています。
糖尿病の場合、インスリンの働きが不十分となり、体内で糖分が適切に利用されないため、血糖値が高くなります。高血糖状態が続くと、次のような理由でのどが渇く感覚が生じます。
まず、尿の排出増加です。高血糖の場合、腎臓が余分なブドウ糖を尿中に排出するため、尿の量が増えます。これにより、体内の水分が失われ、脱水症状が起こります。体内の水分が不足すると、血液の濃度が(浸透圧)上昇し、のどの粘膜が乾燥することで、渇きを感じることがあります。
糖尿病患者さんは、血糖値によってのどの渇きを自覚することがありますが、のどの渇きは症状の一部であり、他の症状や合併症と関連している場合もあります。気になる場合は、医師にご相談ください。
糖尿病以外に考えられる原因
脱水症、発熱、塩分やアルコールの摂り過ぎ、シェーグレン症候群、尿崩症、ストレス(自律神経の乱れ)、薬の副作用
尿が多い、夜中に何度もトイレに行く
糖尿病で尿が多くなる、夜中に何度もトイレに行くようになるのは何故?
糖尿病において尿の量が増える主な理由は、高血糖(血糖値の上昇)による影響です。
通常、腎臓は血液から不要な物質や余分な水分を取り除き、それを尿として排出します。このプロセスが腎臓の機能であり、血液中の水分と電解質のバランスを維持する役割を果たしています。
糖尿病の場合、インスリンの不足またはその効果の低下により、血液中の糖の利用が制限されます。その結果、血糖値が上昇し、腎臓の機能に影響を与えます。
そのため、高血糖状態が続くと、以下の理由により、尿の量が増えることがあります。
まず高血糖状態では、腎臓が余分なブドウ糖を尿として排出しようとします。腎臓の糖の再吸収能力を超えると、糖が尿中に排泄されます。糖は浸透圧(水分を引き付ける力)を持ち、尿に含まれる糖が増加すると、それに伴って体内の水分も排泄されます。このため、尿の量が増えます。
次に尿量が増えることによって、体内の水分が失われるため、脱水状態になることがあります。そうなると、のどの渇きや喉の乾燥感をも感じ、さらに水分をとるようになります。それが、頻尿や多尿の症状につながることがあります。
糖尿病以外に考えられる原因
- 前立腺肥大症
- 膀胱炎
- 過活動性膀胱
- 自律神経の変調
- 慢性腎臓病
- 薬の副作用
疲れやすい、体がだるい
糖尿病で疲れやすい、体がだるいのは何故?
糖尿病で疲れやすくなる理由は以下の理由が考えられます。
糖尿病が悪化すると、体内の細胞が正常にブドウ糖(エネルギー源)を取り込むことができず、血管の中は高血糖状態、細胞内はエネルギー不足となります。その結果、体が疲労感や倦怠感を感じることがあります。
また、長期間にわたる高血糖は、末梢神経に「糖尿病性神経障害」を引き起こし、体の末梢への信号伝達が妨げられ、筋力低下や感覚の低下などが生じることがあります。これによって疲労感が増加することもあります。
糖尿病治療中に疲れやすさが続く場合は、医師に相談することが重要です。疲労感の原因を特定し、適切な対応ができる場合もありますので、お問合せください。
糖尿病以外に想定できる原因
- 寝不足
- ミネラルバランスの乱れ
- 働きすぎ
- 貧血、鉄不足
- 感染症
- メンタルの不調
- 癌関連疲労
食べても痩せる
糖尿病で食べても痩せるのは何故?
糖尿病において食べても痩せる理由は、以下の要素が関与しています。
糖尿病では、インスリンの不足または体がインスリンに対して抵抗性を持つ場合があります。インスリンは、血液中のブドウ糖を細胞内に移動させる働きがあります。この働きの低下により、血糖が上昇し、体内の細胞が血糖をエネルギーとして利用できなくなります。その結果、体内のエネルギー供給が不十分になり、脂肪がエネルギー源として代用されます。このため、糖尿病患者さんは体重が減少することがあります。
また、尿中の糖分排泄も挙げられます。糖尿病では、血糖値が高いため、腎臓が余分な血糖を尿中に排泄します。これにより、糖尿病患者はより多くの尿糖を排出し、それに伴ってエネルギーも失われます。体内のエネルギー不足が生じることで、体重が減少する可能性があります。
血糖管理不良状態での体重減少は、一般的には好ましくないものとされます。適切な栄養摂取と血糖管理が重要です。栄養バランスのとれた食事や適切な運動を行い、医師や管理栄養士の指導を受けながら、血糖値のコントロールと体重の管理を行うことが重要です。
糖尿病以外に想定できる原因
- 感染症(結核、HIV 等)
- 悪性腫瘍(がん 等)
- 内分泌疾患(甲状腺機能亢進症など)
- 慢性消耗性疾患(COPD、心不全 等)
- 肝不全、
- 神経疾患(パーキンソン病)
尿が泡立つ
糖尿病で尿が泡立つのは何故?
血糖値が高い状態が持続すると、その余剰の血糖が腎臓を通過し、尿中に排泄されます。高血糖により、尿中の糖の濃度が上昇し、その結果、尿が粘性を帯び、泡立つ可能性があります。
また、糖尿病が進行すると、腎臓に損傷や障害が起きる場合があります。この損傷により、腎臓が本来尿中に排泄すべきではないタンパク質を漏らしてしまうことがあります。この状態を「タンパク尿」と呼びます。タンパク質が尿中に存在すると、尿が泡立つことがあります。
ただし、尿が泡立つからといって必ずしも糖尿病を意味するわけではありません。尿が泡立つことは他の要因によることもあります。一時的な要因としては、尿の排出速度や流量、排尿の力強さなどが関与することもあります。継続的に泡立つ尿が見られる場合は、医師に相談し、適切な検査や診断を受けることが重要です。
糖尿病以外に想定できる原因
- 発汗量が増えている時、皮膚から水分が蒸発している時(水分摂取量の不足時に尿が濃くなり、泡立ちが目立つようになります)
- 腎臓の病気により、尿に大量の蛋白が排出されている場合
- 血液中の蛋白が増加して、尿蛋白として排出される場合
手足・指先がしびれる
糖尿病で手足・指先がしびれるのは何故?
糖尿病は神経にダメージを与える可能性があります。高血糖状態が長期間続くと、神経組織に直接的または間接的な影響を与え、糖尿病性神経障害が生じることがあります。この神経障害によって、手や足の末梢神経が損傷を受け、感覚異常やしびれを引き起こす可能性があります。
また、糖尿病は血管にも影響を与えることがあります。高血糖が血管を損傷し、血液の循環が悪くなる場合があります。血液の循環が悪化すると、手足に酸素や栄養が十分に供給されず、神経や組織に障害を引き起こす可能性があります。このような循環障害が手足のしびれを引き起こす要因となることがあります。
糖尿病以外に想定できる原因
- 脊椎からの神経のどこかが圧迫されている(整形外科的要因)
- 末梢の血流が悪くなっている
- 神経伝達などに関わる代謝の問題
- アルコール性
性機能に問題がある(ED)
- 神経障害
高血糖による糖尿病性神経障害によって勃起障害(ED)が発生する可能性があります。この神経障害は、陰茎の感覚神経や自律神経にダメージを与えることで勃起機能に影響を及ぼすことがあります。 - 血管障害
糖尿病は血管の健康を損なう可能性があります。血管の狭窄や血液の循環障害が起こると、陰茎に十分な血液が供給されず、勃起に必要な血流が制限されることがあります。 - ホルモンの変化
糖尿病はホルモンバランスにも影響を及ぼす可能性があります。インスリンや他のホルモンの異常が、勃起機能に影響を与えることがあります。 - 心理的要因
糖尿病による生活への影響や性的自信の低下、ストレスなど、心理的な要因も勃起障害の一因となることがあります。
糖尿病患者の勃起障害は、糖尿病自体の管理が重要です。適切な血糖コントロールや生活習慣の改善、定期的な医療チェックアップが必要です。また、医師との相談により、治療法や薬物療法の選択肢を検討することも重要です。
糖尿病の検査・治療
糖尿病治療は主に食事療法と運動療法が基本です。しかし、血糖値のコントロールが難しい場合には適切な検査を行いながら薬物療法を併用します。
糖尿病治療を考えるうえで重要なのは、膵臓からインスリンを分泌できる力がどのくらい残っているかを知ることです。当院では75gOGTT(75g経口ブドウ糖負荷試験)や食事負荷試験(MTT)にてインスリン分泌能力を確認することができます。そして、インスリン分泌能力に応じた薬物療法の選択をしていきます。
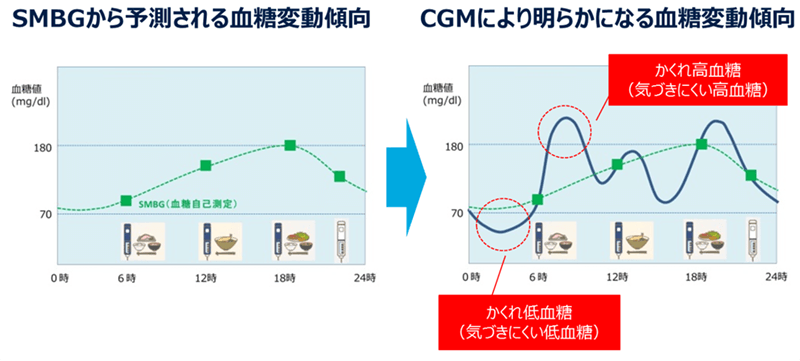
また、CGM・FGM(持続血糖測定装器)では、HbA1cや空腹時血糖値だけではわからない血糖値の変動をチェックでき、予期せぬ高血糖や無自覚低血糖の有無を把握して、適切な治療調整や生活習慣のアドバイスを行うことが可能です。
CGM・FGM(持続血糖測定器)
腹部や腕の表面に500円玉くらいのセンサーを貼り付け、持続的に血糖値を測定する検査です。装着は非常に簡単で、1週間から2週間のご自分の血糖変動を確認できます。食後の血糖上昇、予期せぬ低血糖(血糖値スパイク)などがわかります。治療内容の調整にも有益な情報が得られますし、血糖値を見える化することで、治療に対する意識が高まるという効果もあります。

食事療法
食事療法は、適正なエネルギー量を適正な栄養バランスで摂取し、血糖値の上昇を防ぐ治療法です。しかし、現代人は忙しく、さらにいろいろな食べ物、情報もあふれており、このバランスをとるのが実は一番難しいといえます。一般的には、常習化している間食や外食、アルコールのとり過ぎによって、1日に必要とされるエネルギー量が過多になるケースがあります。
当院では管理栄養士が常駐しております。患者さんが毎日食べているものを一緒にふり返り、問題点をみつけ、改善していけるように、食事療法プランを提案いたします。
運動療法
食事療法とともに、糖尿病治療において大切な治療法です。運動をすることによって、血糖値が低下し、インスリン抵抗性が改善すると言われています。運動を継続することで、筋肉量を維持、増加させ、基礎代謝も上がり肥満になりにくい体質になります。ただし、合併症がある場合や薬剤で治療している場合は運動が制限されることもありますので、運動の内容や時間など、どの様な形が望ましいかはご相談の上で決めていきましょう。
薬物療法
糖尿病の内服薬は多岐にわたり、インスリン、インクレチン関連薬も含めると選択肢はさらに増えます。
高血糖になる原因は大きく2つに分けられます。インスリン分泌不全(インスリン分泌が少ない、インスリン分泌が遅い)もしくはインスリン抵抗性(インスリンは分泌されているが効きづらい)です。当院では前述した糖負荷試験で膵臓の機能を確認することで2つの病態を把握できます。
インスリン分泌不全の場合、膵臓からのインスリン分泌能力が低下しているので、膵臓を刺激してインスリン分泌を増やす働きの内服薬を選択します。膵臓の機能低下が著しい場合はインスリン注射も検討します。
インスリン抵抗性の場合は肥満からくることが多いため、減量指導を最初に行いますが、それでも改善がない場合は、インスリン抵抗性改善薬を選択します。内服薬が1剤で管理できない場合は、複数の内服薬を併用しますが、多剤による治療は副作用のリスクも上がるので、当院では生活習慣指導も含めてなるべくシンプルな治療を組み立てるように心がけます。
糖尿病とうまく付き合うために
糖尿病は、例えれば、血糖値が上がりやすい体質になってしまったということです。そのため、普段の食事、生活習慣のちょっとした乱れや運動量の低下が血糖管理不良につながってしまいます。人間なので、常に規則正しい生活を送ることは大変です。いかに治療ペースを乱さず、血糖値が上がらないようにコントロールするかが大切です。当院では、それぞれの患者さんのお考えや、生活背景、病状に合わせて、多職種が協力して治療プランを提案できるように努めていきます。一緒に糖尿病治療を続けていきましょう。
 医院概要
医院概要

- 診療科目
- 糖尿病内科 腎臓内科
- 所在地
- 〒332-0015
埼玉県川口市川口2丁目8-19 伊東ビル 3F - アクセス
- JR京浜東北線「川口」駅西口徒歩4分
- TEL
- 048-251-5050
- 休診日
- 木曜、第2、第4土曜、日曜・祝日
- 決済
- キャッシュレス決済が可能です
| 診療時間 | 月 | 火 | 水 | 木 | 金 | 土 | 日祝 |
|---|---|---|---|---|---|---|---|
| 9:00-12:30 | ー | ★ | ー | ||||
| 14:00~17:00 | ー | ー | ー |
★土曜日 9:00~13:00 第1・3・5週診療
※予約のある方の受付は診療終了時間の15分前で終了です。
| 月 | 火 | 水 | 木 | 金 | 土 | |
|---|---|---|---|---|---|---|
| 午前 | 院長◎ | 院長◎ | 院長◎ | ― | 院長 | 第1・第5 院長◎ 齋藤 第3 院長◎ 田中 |
| 栗原 | 廣田 | 音丸 | ― | ― | ||
| 午後 | 院長 | 院長 | 院長 | ― | 院長◎ | ― |
| ― | ― | ― | ― | 齋藤 | ― |
◎院長は主に腎臓病を担当します